HIV
Inhaltsverzeichnis
1. Was ist HIV?
Die Abkürzung HIV steht für die englische Bezeichnung „Human Immunodeficiency Virus“ (menschliches Immunschwäche-Virus). Eine Infektion mit diesem Virus aus der Familie der Retroviren ist die Ursache für die Immunschwächekrankheit AIDS (Acquired Immune Deficiency Syndrome/erworbenes Immunschwächesyndrom).
Nach der HIV-Übertragung verbleibt der Erreger lebenslang im Körper. Bisher gibt es weder eine Schutzimpfung noch ist die HIV-Infektion heilbar. Eine rasche Diagnose der HIV-Infektion ist wichtig: Sie ermöglicht Patient:innen den Zugang zur antiretroviralen Therapie (ART) und hilft weitere Übertragungen zu vermeiden. Durch rechtzeitige und konsequente antiretrovirale Therapie können Menschen mit HIV heute gut und lange leben. Eine schwere Immunschwäche (und somit der Ausbruch von AIDS) kann damit verhindert werden.
Von AIDS spricht man erst, wenn es zu einer spezifischen Kombination von Symptomen durch die HIV-Infektion kommt. Dabei vermehrt sich das HI-Virus so stark und schwächt das Immunsystem so sehr, dass sogenannte AIDS-definierende Erkrankungen auftreten können. Dazu gehören vor allem opportunistische Infektionen, die bei Menschen mit HIV/AIDS zum Tode führen können.
Was macht das HI-Virus?
Das HI-Virus schwächt das Immunsystem, indem es wichtige Immunzellen (T-Helferzellen) außer Gefecht setzt. Nach der HIV-Übertragung dringt das Virus in die Zellen ein und bewirkt, dass diese weitere HI-Viren produzieren und ihrer ursprünglichen Aufgabe nicht mehr nachkommen. Eigentlich haben die T-Helferzellen unter anderem die Funktion, andere Zellen des Immunsystems bei der Abwehr von Krankheitserregern zu steuern. Diese wichtigen Abwehrfunktionen werden durch die HIV-Infektion zerstört und können nur durch eine erfolgreiche HIV-Therapie wiederhergestellt werden.
Der Infektionszyklus des HI-Virus besteht aus mehreren Schritten:
- Zunächst heftet sich das Virus an die Wirtszelle und schleust seine genetische Erbinformation, die als RNA-Molekül vorliegt, ein.
- Diese wird dann vom viralen Enzym Reverse Transkriptase in DNA-Moleküle umgeschrieben und mithilfe des viralen Enzyms Integrase in die Erbinformation der Zelle eingebaut.
- Die Zelle stellt daraufhin „Virusbauteile“ her, aus denen unter Zuhilfenahme der Protease neue Viren zusammengesetzt werden.
- Sie verlassen die Zelle und können weitere Abwehrzellen des Menschen infizieren.
Zunächst reagiert das menschliche Immunsystem auf den Angriff der Viren und wehrt sich aktiv dagegen. In dieser akuten Phase der Infektion, können Symptome auftreten, die fälschlicherweise oft als Grippe oder Darminfekt gedeutet werden, da diese nach kurzer Zeit wieder von allein verschwinden. Eine gewisse Zeit kann die körpereigene Abwehr das Virus so in Schach halten, es aber nicht vollständig beseitigen. Dies ist die Phase – auch chronische Phase genannt – in der Betroffene zwar infiziert sind, aber keine HIV-Symptome zeigen. Diese Phase kann mehrere Jahre dauern.
Es findet ein fortwährender Kampf zwischen Viren und Immunsystem statt: So bilden befallene T-Helferzellen beständig neue Viren, und der Körper muss die zerstörten T-Helferzellen durch neue ersetzen. Je länger dieser Kampf dauert und je weniger T-Helferzellen vorhanden sind, desto weniger ist das Immunsystem in der Lage, den Körper vor Krankheiten zu schützen. Bei fortgeschrittener Abwehrschwäche können lebensbedrohliche opportunistische Infektionen und auch Tumore auftreten. Hier spricht man dann von AIDS. Nach dem Ausbruch von AIDS sinkt die Lebenserwartung und kann ohne erfolgreiche Therapie zum Tode führen.
2. Übertragungswege
Übertragungswege
Im Alltag, in der Freizeit, bei der Arbeit oder beim Sport ist HIV nicht übertragbar. Auch erfolgreich mit HIV-Medikamenten behandelte Menschen (Virus kann im Blut nicht mehr nachgewiesen werden), die mit dem Virus leben, können das Virus nicht weitergeben. Bei alltäglichen Kontakten wie Händeschütteln, Umarmen oder Benutzen derselben Toilette kann man sich nicht anstecken – auch nicht beim Küssen. Eine Ansteckung ist nur dann möglich, wenn Körperflüssigkeiten, die eine große Menge Viren enthalten, in den Körper gelangen. Zu diesen Körperflüssigkeiten gehören zum Beispiel Blut, Sperma, Vaginalsekret (Scheidenflüssigkeit), der Flüssigkeitsfilm auf der Darmschleimhaut und Muttermilch.
Am häufigsten übertragen wird HIV:
- durch ungeschützten Sex, also ohne Kondom, mit einem infizierten Partner oder einer infizierten Partnerin (bei einer erfolgreichen Behandlung mit HIV-Medikamenten, wenn also das Virus im Blut nicht mehr nachgewiesen werden kann, besteht auch hier keine Übertragungsgefahr).
- beim Drogenkonsum durch das gemeinsame Benutzen von Spritzen und Nadeln.
- von einer Mutter mit HIV auf das Kind. Eine Übertragung ist während der Schwangerschaft, bei der Geburt oder auch beim Stillen möglich, wenn die Mutter keine HIV-Medikamente einnimmt.
Das Risiko, sich oder andere beim Sex mit HIV anzustecken
↑ …ist erhöht,
- wenn die HIV-Infektion ganz frisch ist (2 – 4 Wochen). Denn der Körper hat direkt nach der Ansteckung noch keine Abwehrmechanismen gegen das Virus gebildet und die Virusmenge im Blut und anderen Körperflüssigkeiten, die sogenannte Viruslast, ist besonders hoch.
↓ …ist vermindert,
- durch die richtige Nutzung von Kondomen und Femidomen.
- wenn die Virusmenge im Blut und anderen Körperflüssigkeiten durch eine stabile und erfolgreiche HIV-Therapie unter die Nachweisgrenze von 50 Viren/ml Blut gesunken ist (n=n, das bedeutet: nicht nachweisbar = nicht übertragbar).
- durch die Einnahme der PrEP (Prä-Expositions-Prophylaxe): Hier nehmen Menschen mit hohem HIV-Risiko vorbeugend HIV-Medikamente ein, die vor einer Ansteckung mit HIV schützen.
Kein Übertragungsrisiko im Alltag
HIV wird weder über Speichel, Schweiß oder Tränenflüssigkeit noch durch Tröpfcheninfektion übertragen, da die HIV-Menge für eine Ansteckung nicht ausreicht. Auch durch Insektenstiche oder über Nahrungsmittel und Trinkwasser kann HIV nicht übertragen werden. Bei gemeinsamer Benutzung von Geschirr, Besteck und Ähnlichem besteht keine Gefahr der HIV-Übertragung. Auch Toilette, Bad und Waschbecken können problemlos mit Menschen mit HIV geteilt werden (jedoch sollten Rasierklingen oder Zahnbürsten nicht gemeinsam benutzt werden, um mögliche Blut-Blut-Kontakte zu vermeiden).
Selbst wenn virushaltige (Körper-) Flüssigkeit auf die Haut kommt, führt dies zu keiner Ansteckung – sofern die Haut intakt ist, also keine offene Wunde vorliegt. Intakte Haut ist eine sichere Barriere. Außerdem bleibt das HI-Virus außerhalb des Körpers nicht lange ansteckungsfähig.
Keine Gefahr der HIV-Übertragung bei …
3. Wie kann man sich vor einer Ansteckung schützen?
Beim Sex:
- Kondome und Femidome schützen beim Sex davor, dass HIV auf Schleimhäute und in den Körper gelangt. Zum „Safer Sex“ gehört auch, mit der Partnerin oder dem Partner über den gemeinsamen Schutz vor Ansteckung mit HIV und anderen sexuell übertragbaren Infektionen zu sprechen. Durch eine konsequente Nutzung von Kondomen kann das Risiko einer Infektion mit anderen sexuell übertragbaren Krankheiten wie z. B. Syphilis, Tripper (Gonorrhö), Herpes, Hepatitis B gesenkt werden.
- Schutz durch Therapie: Die Vermehrung von HI-Viren im Körper wird durch eine stabile und erfolgreiche HIV-Therapie so stark unterdrückt, dass sich keine Viren mehr im Blut finden. Somit kann das Virus auch nicht mehr übertragen werden: nicht nachweisbar = nicht übertragbar (n = n).
- PrEP (Prä-Expositions-Prophylaxe): Die Prä-Expositionsprophylaxe dient zur vorsorglichen Einnahme von bestimmten HIV-Medikamenten vor einem möglichen Kontakt mit HIV. Sie ist für Personen ohne HIV-Infektion gedacht, um sich vor einer Ansteckung zu schützen. Bestimmte Ärztinnen und Ärzte verschreiben die PrEP an Menschen mit erhöhtem HIV-Risiko. Die PrEP schützt vor einer HIV-Infektion, aber nicht vor anderen sexuell übertragbaren Infektionen. Entscheidend für die Durchführung einer PrEP ist die Bewertung des möglichen HIV-Risikos. Die Einnahme erfolgt fortlaufend einmal täglich. Die Verordnung der PrEP soll gemeinsam mit einer Beratung zu weiteren Schutzmaßnahmen vor einer HIV-Übertragung erfolgen. Zudem ist wichtig, dass ein ausreichender HIV-Schutz durch eine PrEP nicht sofort, sondern verzögert einsetzt.

Die Deutsch-Österreichischen-Leitlinien empfehlen die PrEP für Menschen mit substanziellem HIV-Risiko:
- Männer, die Sex mit Männern haben (MSM) oder Transgender-Personen, die innerhalb der letzten 3 – 6 Monate Analverkehr ohne Kondom hatten und/oder voraussichtlich in den nächsten Monaten Analverkehr ohne Kondom haben werden,
- MSM oder Transgender-Personen, die in den letzten 12 Monaten eine Geschlechtskrankheit hatten,
- Partner:innen von Menschen mit HIV, wenn diese keine HIV-Therapie einnehmen, die HIV-Therapie nicht wirkt oder in der Anfangsphase einer HIV-Therapie ist (< 6 Monate),
- drogeninjizierende Personen, die keine sterilen Spritzbestecke verwenden,
- Menschen, welche Sex ohne Kondom mit Partner:innen haben, bei denen eine nicht diagnostizierte HIV-Infektion wahrscheinlich ist.
Die Deutsche Aidshilfe informiert auf ihrer Internetseite über die PrEP und gibt an, wo man die Therapie erhält.
Grundsätzlich können Maßnahmen wie die Beachtung von Hygieneregeln für Hände uns Sexspielzeug eine Infektion mit sexuell übertragbaren Krankheiten verringern. Sichtbar veränderte Hautstellen wie Herpesbläschen, Feigwarzen und Syphilis-Geschwüre sollte man z. B. nicht berühren oder sich auch vor und nach Fingerspielen die Hände waschen.
Beim Oralverkehr (Lutschen oder Lecken des Penis, der Scheide oder des Afters) gibt es praktisch kein Risiko für eine Übertragung von HIV, denn die Mundschleimhaut ist sehr stabil. Selbst wenn Sperma oder Menstruationsblut in den Mund gelangt, ist das Übertragungsrisiko sehr gering.
Safer Sex Unfall – Was kann man tun, wenn der Sex ungeschützt war?
„Safer Sex“ kann auch mal schiefgehen. Das Kondom reißt, verrutscht oder wurde vergessen. Wenn eine:r der Partner:innen mit HIV infiziert und nicht unter erfolgreicher Therapie ist oder die Therapie nicht funktioniert, besteht die Gefahr einer Ansteckung. In diesem Fall sollte man entsprechende Sofortmaßnahmen ergreifen (siehe unten) und sich dann so schnell wie möglich mit einem Arzt oder einer Ärztin, idealerweise aus einer HIV-Schwerpunktpraxis oder einem HIV-Zentrum, in Verbindung setzen.
Gegebenenfalls sollte auch so früh wie möglich nach dem „Unfall“ mit der Einnahme von HIV-Medikamenten begonnen werden. Ob es sinnvoll ist, eine solche Postexpositionsprophylaxe (PEP) durchzuführen, entscheidet der Arzt oder die Ärztin nach einem Beratungsgespräch. Es ist hilfreich, wenn der Partner oder die Partnerin zu diesem Gespräch mitkommt, um Auskunft über seine bzw. ihre Infektion, eine eventuelle HIV-Therapie und Resistenzen zu geben.
Das Prinzip von PEP ist, die AIDS-Erreger daran zu hindern, sich im Körper festzusetzen. Dazu werden für vier Wochen HIV-Medikamente eingenommen:
Am besten innerhalb von zwei Stunden, sonst möglichst binnen 24 Stunden, spätestens aber nach 72 Stunden.
Die Deutsche Aidshilfe informiert auf ihrer Internetseite über PEP und gibt an, wo man die Therapie erhält. Bei Fragen hilft auch die Telefonberatung der Aidshilfen in Deutschland.
Sofortmaßnahmen nach ungeschütztem Verkehr
Diese Sofortmaßnahmen nach ungeschütztem Geschlechtsverkehr mit Partner:innen mit HIV, die nicht unter erfolgreicher Therapie sind, empfohlen von der Deutschen Aidshilfe, können das Risiko nur in geringem Ausmaß reduzieren.
- Hohes Risiko besteht bei ungeschütztem Anal-/Vaginalverkehr: Urinieren und damit Harnröhre ausspülen. Penis unter fließendem Wasser mit Seife waschen. Dazu Vorhaut zurückziehen und Eichel sowie Innenseite der Vorhaut vorsichtig (ohne Druck auf die Schleimhaut auszuüben) reinigen.
- Geringes Risiko besteht bei Aufnahme von Samenflüssigkeit in den Mund: Samenflüssigkeit sofort ausspucken und mit Wasser vier- fünfmal kurz nachspülen.
- Geringes bis hohes Risiko besteht, wenn Samenflüssigkeit ins Auge gelangt: Auge mit Leitungswasser ausspülen.
- Keine Scheiden- oder Darmspülung vornehmen. Dies würde das Verletzungsrisiko erhöhen und könnte so die Aufnahme des HI-Virus in den Körper begünstigen.
Beim Drogenkonsum:
Vor Infektionen beim Drogenkonsum, z. B. mit HI- und Hepatitis-Viren, kann man sich schützen, indem man immer nur die eigene Spritze und das eigene Zubehör verwendet.
Während der Schwangerschaft, bei der Geburt und beim Stillen:
Die Übertragung von der Mutter mit HIV auf das Neugeborene kann durch eine erfolgreiche HIV-Therapie verhindert werden. Auch vaginale Entbindungen und Stillen sind möglich, wenn die Viruslast der Mutter unter der Nachweisgrenze liegt. Wichtig sind regelmäßige ärztliche Untersuchungen und eine gute Betreuung durch eine gynäkologische Praxis, HIV-Schwerpunktpraxis oder HIV-Ambulanz.
4. Symptome einer HIV-Infektion
Die drei Stadien der HIV-Infektion
Tückisch: Infektion bleibt lange unbemerkt
Die Ansteckung mit einem tödlichen Virus: Da muss es doch eindeutige Symptome geben? Im Gegenteil, die Krankheit bleibt oft über viele Jahre unbemerkt und beginnt mit unscheinbaren Symptomen, die schnell abklingen. Erst verschiedene Tests machen die Diagnose einer HIV-Infektion möglich. Erfahren Sie hier mehr über die Symptome der drei Phasen der HIV-Erkrankung.
Akute Phase
Kurze Zeit nach einer HIV-Übertragung vermehrt sich das Virus rasant. Es sind viele Viren im Blut und etwas zeitversetzt auch im Sperma und Flüssigkeitsfilm auf den Schleimhäuten von Vagina, Enddarm und Penis. Die Ansteckungsgefahr ist in dieser Zeit besonders groß. Gleichzeitig nimmt die Zahl der T-Helferzellen ab, da diese von HI-Viren befallen und zerstört werden. In dieser akuten Phase der Infektion können – müssen aber keine – Krankheitszeichen auftreten. Die Symptome einer akuten Infektion können Fieber, Abgeschlagenheit, Hautausschlag, Appetitverlust, Gliederschmerzen sein – vergleichbar mit grippeähnlichen Symptomen. Ein Rückschluss auf eine HIV-Infektion aufgrund von Symptomen ist aber nicht möglich. Diese bleiben für 7–10 Tage bestehen und verschwinden dann wieder.
Ohne konkreten Verdacht wird die HIV-Diagnose zu diesem Zeitpunkt kaum gestellt. Nicht jeder Arzt und jede Ärztin denkt sofort an eine HIV-Infektion als Ursache für die Beschwerden. Wenn es ein Ansteckungsrisiko gab, sollte der Arzt bzw. die Ärztin darüber informiert werden, damit eine Blutuntersuchung angeordnet werden kann, mit der die HIV-Infektion festgestellt werden kann.
Chronische Phase
Auf die Phase der akuten Infektion folgt die Phase der chronischen Infektion. Diese kann einige Monate bis zu mehreren Jahren dauern und es treten meist keine HIV-Symptome auf. Das Virus vermehrt sich während dieser Zeit nur moderat. Der Nachweis HIV-spezifischer Antikörper im Blut kann in dieser Phase der einzige Hinweis auf eine bestehende Infektion mit HIV sein.
Auch wenn keine Symptome zu spüren sind, vermehrt sich das Virus weiter und schädigt nach und nach das Immunsystem und innere Organe (Niere, Nerven, etc.). Die Zahl der T-Helferzellen und ihre Funktionsfähigkeit nehmen mit fortschreitender Krankheitsdauer immer mehr ab.
Die Verläufe und Krankheitsbilder unterscheiden sich dabei von Mensch zu Mensch. Und auch bei ein und derselben Person können sich beschwerdefreie Phasen mit Phasen, in denen deutliche HIV-Symptome auftreten, abwechseln.
Krankheitsbild AIDS
Wenn das Immunsystem durch das HI-Virus geschädigt ist, kommt es zu schweren Erkrankungen, die das Krankheitsbild AIDS kennzeichnen. Die Ursache für die Schädigung des Immunsystems ist die starke Verminderung der T-Helferzellen im Blut, welche zu opportunistischen Infektionen führt.
Opportunistisch sind sie deshalb, weil sie bei Menschen mit einem intakten Immunsystem keine schädigenden Wirkungen entfalten. Sie treten im Median 8 – 10 Jahre nach der Infektion auf, wenn sie bis dahin nicht erkannt oder nicht behandelt wurden. Von den Menschen, die heute mit dem HI-Virus leben, weiß ein beträchtlicher Teil nicht, dass er an einer HIV-Infektion leidet.
AIDS kann bei rechtzeitiger Behandlung vermieden werden, und AIDS-Symptome können durch eine HIV-Therapie rückgängig gemacht werden.
Dafür ist es notwendig, sich auf HIV testen und rechtzeitig behandeln zu lassen. Dank der heutigen Therapiemöglichkeiten kann man gut und lange mit HIV leben, ohne an AIDS zu erkranken.
Mögliche Symptome in den drei Stadien einer HIV-Infektion
Virusmenge:
Rasante Vermehrung der Virenzahl
Mögliche Symptome
- Fieber
- Abgeschlagenheit
- Mandel- und Lymphknotenschwellungen
- Hautausschlag
- Müdigkeit und Unwohlsein
- Starker Nachtschweiß
- Durchfall
- Muskelschmerzen
Virusmenge:
Virusmenge sinkt, Immunsystem kann das Virus eine gewisse Zeit unter Kontrolle halten
Mögliche Symptome
- Geschwollene Lymphknoten
- Nachtschweiß
- Gastrointestinale Beschwerden, z. B. langanhaltender Durchfall (>1 Monat)
- Gewichtsverlust
- Pilzinfektionen der Haut, Mund, Rachen, Vagina (>1 Monat)
- Hauterkrankungen, z. B. Gürtelrose
- Fieber, das keine andere Ursache hat
Virusmenge:
Virusmenge steigt wieder, Immunsystem ist stark geschädigt
Mögliche Symptome
Infektionen, die wegen des stark beeinträchtigten Immunsystems entstehen können:
- Lungenentzündung (Pneumocystis-Pneumonie)
- Pilzerkrankungen, z. B. der Speiseröhre
- Krebserkrankungen, z. B. Kaposi-Sarkom, Gebärmutterhalskrebs, Lymphome (bösartige Tumore des Immunsystems)
5. Diagnose einer HIV-Infektion
Der HIV-Test wird von Gesundheitsämtern, Checkpoints von Aidshilfen und Laboren – teils anonym und kostenlos – angeboten. Auch Selbsttests sind verfügbar. Eine Beratung vor dem Test und am besten auch nach Erhalt des Testergebnisses ist jedoch angebracht.
Nach Beratungsstellen in der Nähe kann man auf der Homepage der Deutschen Aidshilfe suchen.
Ein Test kann grundsätzlich auch von allen Hausärztinnen und Hausärzten und Gynäkolog:innen durchgeführt werden. Besteht ein Verdacht auf eine HIV-Ansteckung, beispielsweise bei Vorliegen von HIV-Symptomen oder nach Risikokontakt, wird dieser Test von der Krankenkasse übernommen.
Der HIV-Test:
Für einen HIV-Test kann es mehrere Gründe geben. So sollte z. B. jeder Schwangeren ein HIV-Test angeboten werden. Für jede Person, die eine Risikosituation hatte, kann es wichtig sein, sich durch einen Test Gewissheit zu verschaffen – oder auch zur Klärung seines Status in einer Partnerschaft.
Bei einem indirekten HIV-Test wird nicht nach dem Virus selbst gesucht, sondern nach Antikörpern (das sind Eiweiße, welche Infektionserreger neutralisieren können), die das Immunsystem gegen das HI-Virus bildet. Im Fall einer HIV-Übertragung beginnt die Antikörperproduktion frühestens nach zwei Wochen und im Durchschnitt benötigt der Körper sechs bis zwölf Wochen für die Produktion nachweisbarer Antikörper.
Daher ist ein HIV-Test unmittelbar nach einer möglichen Übertragung nicht aussagekräftig, da noch keine HIV-Antikörper gebildet wurden (diagnostisches Fenster). Jeder positive Erstbefund muss durch eine Zweitprobe bestätigt werden, um eine Verwechslung auszuschließen. Eine HIV-Infektion kann daher erst drei Monate nach möglicher Übertragung mit ausreichender Sicherheit ausgeschlossen werden. Im umgekehrten Fall ist ein negatives Testergebnis nur dann ausreichend sicher, wenn in den zurückliegenden drei Monaten kein (erneuter) Risikokontakt vorlag. In der Zeit sollten Kondome benutzt werden.
Was bedeutet positiv?
Die Diagnose „HIV-positiv“ heißt, dass HIV-Antikörper im Blut nachgewiesen wurden, also eine Ansteckung mit dem Virus vorliegt. Bei einem positiven Testergebnis kann und sollte möglichst schnell eine Therapie mit virushemmenden Medikamenten begonnen werden. Bei konsequenter und erfolgreicher Therapie kann man gut und lange mit HIV leben.
Eine bestätigte HIV-Infektion wird nichtnamentlich direkt an das Robert Koch-Institut meldepflichtig.
Was bedeutet negativ?
Werden keine Antikörper gefunden, fällt der Test negativ aus. Ein negatives Testergebnis ist nur dann ausreichend sicher, wenn innerhalb des diagnostischen Fensters kein erneuter Kontakt mit dem Virus stattgefunden hat.
HIV-Labortest:
- Verfügbarkeit: Verfügbar beim Gesundheitsamt, einem Checkpoint oder bei einer regionalen Anlaufstelle der Deutschen Aidshilfe. Der HIV-Test kann anonym und mit Beratung durchgeführt werden. Der Test kann auch beim Hausarzt / bei der Hausärztin gemacht werden. Dort wird der Test namentlich durchgeführt und das Ergebnis wird in der Patientenakte vermerkt.
- Testverfahren: Entnahme von Blut aus der Armbeuge und in ein Labor geschickt.
- Testprinzip: Detektion von HIV-Antikörpern und HIV-Antigenen.
- Kosten: In der Regel zwischen 10 und 26 Euro (je nach Einrichtung), beim Arzt / bei der Ärztin kann bei Verdacht auf eine HIV-Infektion über die Krankenkasse abgerechnet werden.
- Zeit bis zum Ergebnis: einige Tage (Falls der Labortest positiv ist, wird gleich ein Bestätigungstest gemacht).
- Wichtige Rahmenbedingungen und Zeiten: Der HIV-Labortest kann frühestens zwei Wochen nach einem möglichen Risikokontakt nachweisen, ob man HIV-positiv ist. Ein zuverlässiges, negatives Ergebnis, also eine sichere Bestätigung, dass man NICHT infiziert ist, ist jedoch erst sechs Wochen nach einem Risikokontakt möglich, da es so lange dauert bis Antikörper zum Nachweis einer Infektion gebildet werden.
HIV-Schnelltest:
- Verfügbarkeit: Verfügbar beim Gesundheitsamt, einem Checkpoint oder bei einer regionalen Anlaufstelle der Deutschen Aidshilfe. Der HIV-Test kann anonym und mit Beratung durchgeführt werden.
- Testverfahren: Entnahme von ein paar Tropfen Blut aus der Fingerkuppe.
- Testprinzip: Detektion von HIV-Antikörpern.
- Kosten: In der Regel zwischen 10 und 26 Euro (je nach Einrichtung).
- Zeit bis zum Ergebnis: einige Minuten (Falls der Schnelltest positiv ist, muss das Ergebnis bestätigt werden. Dafür wird eine zweite Blutprobe ins Labor geschickt und man bekommt das Ergebnis nach ein paar Tagen.)
- Wichtige Rahmenbedingungen und Zeiten: Der HIV-Schnelltest kann eine HIV-Infektion bereits drei Wochen nach der möglichen Ansteckung nachweisen. Eine verlässliche Aussage, dass man NICHT infiziert ist, gibt der Schnelltest jedoch erst frühestens zwölf Wochen nach der Risikosituation.
HIV-Selbsttest:
- Verfügbarkeit: Den HIV-Selbsttest bekommt man zum Beispiel bei einer Aidshilfe, in Apotheken und Drogerien oder kann ihn im Internet bestellen. Diesen Test kann man selbständig zu Hause machen (Wichtig ist, dass die Tests ein CE-Zeichen haben, für die Anwendung durch Laien entwickelt wurden und in Europa zugelassen sind. Zugelassene Tests finden Sie hier.
- Testverfahren: Entnahme von ein paar Tropfen Blut aus der Fingerkuppe.
- Testprinzip: Detektion von HIV-Antikörpern.
- Kosten: Die Kosten pro Test betragen ab 20 Euro.
- Zeit bis zum Ergebnis: wenige Minuten (Der Selbsttest kann frühestens zwölf Wochen nach einem Risikokontakt sicher bestätigen, dass man NICHT mit HIV infiziert ist.
- Wichtige Rahmenbedingungen und Zeiten: Eine bestehende HIV-Infektion nachweisen kann er oft schon früher. Diese HIV-Schnelltests sind nur zur ersten Orientierung gedacht. Daher sollte das Testergebnis mittels herkömmlichem HIV-Test in einem Routine-Labor bestätigt werden
Einsendetest:
- Verfügbarkeit: Beim HIV-Einsendetest registriert man sich online (www.samhealth.de). Nach einem kurzen telefonischen Beratungsgespräch erhält man per Post ein Paket mit Testmaterialien.
- Testverfahren: Entnahme von ein paar Tropfen Blut aus der Fingerkuppe. In einem vorfrankierten Umschlag sendet man diese Proben an ein Labor.
- Testprinzip: Detektion von HIV-Antikörpern.
- Kosten: Das erste Testkit kostet 75€, jedes weitere Kit 59€.
- Zeit bis zum Ergebnis: wenige Tage.
- Wichtige Rahmenbedingungen und Zeiten: Wenn die Proben negativ sind, bekommt man eine Mitteilung per SMS. Bei positiven Proben wird man um einen Rückruf gebeten. s.a.m health ist geeignet für Personen, die einen regelmäßigen Bedarf an HIV-Tests haben.
PCR-Test:
- Verfügbarkeit: Der PCR-Test kann beim Arzt oder Ärztin gemacht werden.
- Testverfahren: Er dient in der Regel zur Therapiekontrolle, kann aber auch als Bestätigungstest eines vorherigen positiven Ergebnisses eingesetzt werden.
- Testprinzip: Nachweis von HI-Viren selbst.
- Kosten: Wenn kein begründeter Risikoverdacht vorliegt, müssen die Kosten meist privat getragen werden (mind. 100€).
- Wichtige Rahmenbedingungen und Zeiten: Der Nachweis einer HIV-Infektion ist mittels HIV-PCR möglich. Eine Infektion kann so ca. 3-4 Tage früher als durch z. B. einen Labortest nachgewiesen werden. PCR-Tests sind in der Regel nicht dafür geeignet, um eine HIV-Infektion auszuschließen. Hierfür sollte ein Labor-, Schnell– oder Selbsttest zum Einsatz kommen.
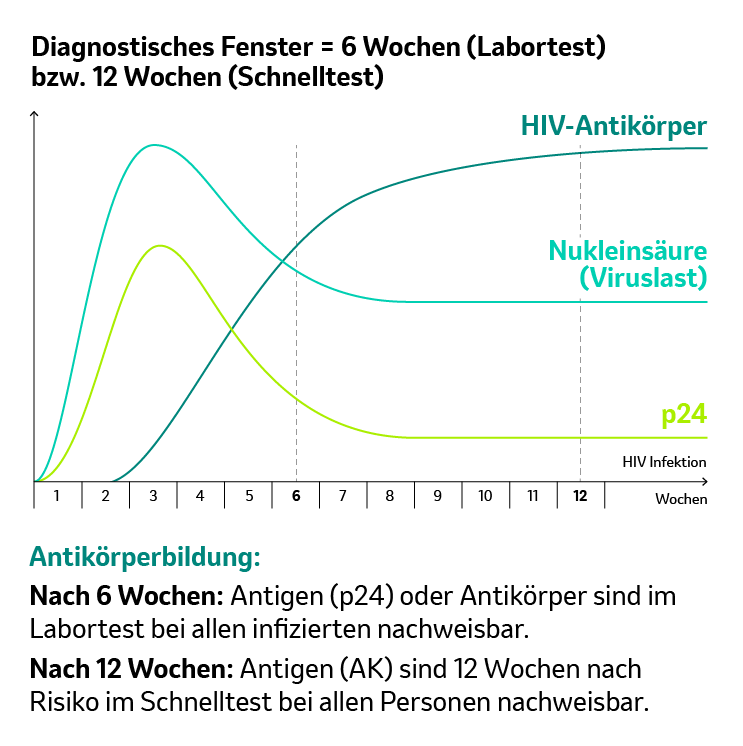
Diagnostisches Fenster
Die Bezeichnung „diagnostisches Fenster“ steht für den Zeitraum zwischen Übertragung des Erregers und dem erstmaligen Auftreten messbarer Infektionsmarker wie Antikörper oder Antigene. In diesem Zeitraum trägt man das Virus bereits im Körper, aber der Test auf die Infektion schlägt noch nicht an. Je nach verwendetem Test ist eine Infektion schon nach sechs (z. B. Labortests) bis spätestens nach zwölf Wochen (z. B. HIV-Schnelltests) nachweisbar.
6. Therapie einer HIV-Infektion
HIV ist nicht heilbar, aber dank Medikamenten gut behandelbar. Bei konsequenter und gut funktionierender Therapie können Menschen mit HIV gut und lange leben. Ein rechtzeitiger Beginn der HIV-Therapie sowie die lebenslange und regelmäßige Einnahme der Medikamente sind sehr wichtig, auch um den Ausbruch von AIDS zu verhindern. Diese Medikamente nennt man auch HIV-Therapie oder antiretrovirale Therapie.
Wie funktioniert eine Therapie?
Zur Therapie der HIV-Infektion stehen heute eine Vielzahl von Medikamenten zur Verfügung. Sie unterbinden die Virusvermehrung. Das gelingt allerdings nur dauerhaft, wenn eine Kombination mehrerer Medikamente unterschiedlicher Substanzklassen, das heißt mit unterschiedlichen Wirkprinzipien, eingenommen wird.
Ein Medikament allein würde nicht ausreichen, denn bei der Vermehrung von HIV entstehen aufgrund der hohen Mutationsrate viele verschiedene Varianten des Virus. Darunter befinden sich immer einige, die gegen eines oder mehrere Medikamente einer Substanzklasse resistent sind. Auch deshalb ist es auch so wichtig, dass die Medikamente regelmäßig eingenommen werden – denn nur dann kann es zu einer dauerhaften Unterdrückung der Virusvermehrung kommen. Die Therapie muss außerdem lebenslang eingenommen werden und zudem zum Lebensalltag passen.

Beginn der HIV-Therapie
Die aktuellen Leitlinien der Deutschen AIDS-Gesellschaft e.V. empfehlen, die HIV-Therapie so früh wie möglich einzuleiten. Ein zeitiger Einsatz der Therapie zielt darauf ab, schwere Erkrankungen und somit das AIDS-Stadium gar nicht erst auftreten zu lassen.
Welche Ziele eine HIV-Therapie noch hat:
- Unterdrückung der Virusvermehrung
- Wiederherstellung des Immunsystems
- Unterdrückung infektionsbedingter Symptome
- Normalisierung der Lebenserwartung und Lebensqualität
- Senkung des Risikos einer HIV-Übertragung auf andere Personen
Was ist bei der Einnahme der HIV-Medikamente zu beachten?
Die Medikamente gegen HIV wirken nur dann richtig, wenn sie regelmäßig zum vorgeschriebenen Zeitpunkt eingenommen werden. Werden diese Einnahmevorschriften nicht eingehalten, die Tabletten zum Beispiel seltener oder in niedrigerer Dosierung eingenommen, können sie ihre Wirksamkeit verlieren.
Denn wenn zu wenig von den Wirkstoffen im Körper ankommen, kann sich HIV wieder vermehren. Und nicht nur das: Es können Resistenzen entstehen, sodass die Therapie gar nicht mehr wirkt.
Gut verträgliche Therapien werden eher beibehalten
Wer mit der antiretroviralen Therapie beginnt, muss sich darüber im Klaren sein, dass die Therapietreue (auch Compliance oder Adhärenz genannt) der Schlüssel zum Erfolg der Therapie ist. Einmal begonnen, sollte die Therapie dauerhaft fortgeführt werden. Die Medikamente können nicht einfach abgesetzt werden, auch nicht bei Symptomfreiheit oder eventuellen Nebenwirkungen.
Nebenwirkungen oder die Angst vor Nebenwirkungen sind ein häufiger Grund, warum die Therapie nicht nach Vorschrift eingenommen wird. Wer Schwierigkeiten hat, seine Medikamente regelmäßig einzunehmen, sollte darüber mit seinem Arzt oder seiner Ärztin sprechen. Manchmal gibt es Möglichkeiten, auf andere Medikamente umzusteigen, die besser verträglich sind.
Begleitmedikation auf HIV-Therapie abstimmen
Menschen mit HIV leben heute dank der guten Therapiemöglichkeiten länger als Menschen, die sich in den Anfangszeiten der AIDS-Pandemie angesteckt haben. Ihre Lebenserwartung ist mit der von nicht Infizierten nahezu vergleichbar.
Dennoch rücken im Laufe der Erkrankung und mit dem Älterwerden andere Erkrankungen in den Vordergrund, welche die Lebenserwartung beeinträchtigen können. Diese Erkrankungen bezeichnet man als Begleiterkrankungen, wie z. B. Diabetes mellitus, Bluthochdruck, Fettstoffwechselstörungen.
Vor diesem Hintergrund ist es wichtig, dass sich die zusätzlich einzunehmenden Medikamente einer Begleitmedikation mit der HIV-Therapie vertragen und gut kombiniert werden können. Damit können Wechselwirkungen vermieden werden, die die Wirkung der HIV-Medikation beeinträchtigen könnten.
Wechselwirkungen von HIV-Medikamenten und anderen Arzneimitteln
Arzneimittel, die zur Behandlung von Begleiterkrankungen eingesetzt werden, können in ihrer Wirkung durch HIV-Medikamente beeinflusst werden oder umgekehrt deren Wirkung verstärken oder abschwächen. Dies kann zum Beispiel Antidepressiva, Antibiotika, Blutverdünner, Hochdruckmittel, Beruhigungsmittel, Schmerzmittel und viele andere Substanzen betreffen.
Manche HIV-Medikamente verzögern z. B. den Abbau von Drogen im Körper. Das heißt: Die Drogen wirken länger und stärker. Der Genuss von Alkohol kann die Nebenwirkungen von HIV-Medikamenten verstärken. Scheinbar harmlose Substanzen wie Johanniskraut können sich ungünstig auf die HIV-Therapie auswirken.
Wichtig ist es daher, den behandelnden Arzt oder die behandelnde Ärztin immer darüber zu informieren, welche Nahrungsergänzungsmittel, Medikamente, Substanzen oder Drogen zusätzlich zu den HIV-Medikamenten eingenommen werden, damit die HIV-Behandlung angepasst werden kann.
Wie wirksam ist eine HIV-Therapie?
Ziel der HIV-Therapie ist, die Virusvermehrung zu hemmen und die Zahl der T-Helferzellen zu steigern. So kann sich das Immunsystem erholen und lebensbedrohliche Infektionen abwehren. Die Therapie kann auch davor schützen, dass HIV (beim Sex) auf andere übertragen wird. Ob dies mit der gewählten Therapiekombination gelingt, lässt sich anhand von zwei Laborwerten ablesen:
- Viruslast: also die Zahl der Viren im Blut. Gemessen wird die Zahl der Viruskopien pro Milliliter Blutplasma. Als Therapieerfolg gilt eine HIV-RNA von dauerhaft unter 50 Kopien/ml.
- Zahl der T-Helferzellen: Die Zahl der T-Helferzellen verrät in welchem Ausmaß das Immunsystem bereits geschädigt ist. Sie zeigt an, wie viele T-Helferzellen in einem bestimmten Volumen Blut vorhanden sind (Normbereich 500 – 1.500 Zellen/µl Blut). Das Ausmaß wird allerdings auch durch Alter, Begleiterkrankungen und andere Faktoren beeinflusst.
Wann kann von Therapieerfolg gesprochen werden?
n = n: Keine Viren nachweisbar = HIV nicht mehr übertragbar
Als Therapieerfolg gilt ein Absinken der Virusmenge unter die Nachweisgrenze von 50 Viren/ml Blut. Wenn die Viruslast unter diesen Wert gesunken ist, gelten Menschen mit HIV als nicht mehr infektiös, das heißt, das HI-Virus kann nicht mehr übertragen werden: nicht nachweisbar = nicht übertragbar (n = n). Dies sollte etwa drei bis vier Monate und bei anfänglich hoher Viruslast nach 6 Monaten nach Therapiebeginn erreicht sein.

Parallel zur Abnahme der Viruslast sollte nach Beginn der Therapie die Zahl der T-Helferzellen wieder ansteigen. Das Immunsystem erholt sich und der Körper ist nicht mehr so anfällig für Erkrankungen.
Wann kann von Therapieversagen gesprochen werden?
Je höher die Viruslast, desto stärker die Schädigung des Immunsystems. Bei einer HIV-RNA oberhalb von 200 Kopien/ml ist ein Therapieversagen wahrscheinlich.
Regelmäßige Kontrolle der Blutwerte
Unter einer HIV-Therapie sollte regelmäßig alle 3 – 6 Monate eine Kontrolle der Blutwerte durch den behandelnden Arzt oder die behandelnde Ärztin erfolgen. Untersucht wird in der Regel die Anzahl der T-Helferzellen, die Viruslast (HIV-RNA) und Routine-Blut-Parameter.
Hierfür wird der PCR-Test genutzt, da er nicht nach Antikörpern sucht, sondern nach HIV selbst. Somit wird er zur Kontrolle eingesetzt, um zu zeigen, ob eine HIV-Therapie wirkt. Dies ist der Fall, wenn die Vermehrung von HIV mittels der Medikamente so weit gehemmt wird, dass keine Viren mehr nachweisbar sind.
7. Leben mit HIV

HIV und Gewichtsveränderung
Mehr oder weniger – Gewichtsveränderungen sind vielen Menschen nur zu gut vertraut. Warum es jedoch bei Menschen, die mit HIV leben besonders wichtig ist, das Gewicht im Blick zu behalten und Veränderungen mit dem behandelnden Arzt oder der behandelnden Ärztin zu besprechen, erfahren Sie hier.
HIV und Lipide
Durch die antiretrovirale Therapie (ART) hat sich eine HIV-Infektion von einer meist tödlichen Erkrankung zu einer chronischen Krankheit mit normaler Lebenserwartung gewandelt. Heute sind Erkrankungen des Herzens und des Kreislaufsystems häufiger die Todesursache bei HIV-Positiven als das Acquired Immune Deficiency Syndrome (Aids).
HIV und Psyche
Stimmungstief im Winter, aber auch Schlafstörungen und psychische Erkrankungen wie Depressionen und Angstzustände sind in der Allgemeinbevölkerung nicht selten – Menschen, die mit HIV leben leiden allerdings häufiger unter psychischen Erkrankungen als Personen ohne HIV-Infektion.
Fünf Tipps für einen erholsamen Schlaf
Schlafstörungen sind weit verbreitet. Gerade in seelischen Belastungssituationen kommt es häufig zu Problemen mit dem Einschlafen oder dem Durchschlafen. Gelegentliche und vorübergehende Schlafstörungen sind nicht ungewöhnlich und verschwinden in den meisten Fällen ohne Behandlung von allein.
Überwinde deine #HIVorurteile
Über HIV halten sich nach wie vor viele Vorurteile. Das hat eine Studie der Deutschen Aidshilfe gezeigt. Vorurteile abzubauen, geht deutlich langsamer voran als der medizinische Fortschritt. Menschen mit HIV haben heute bei rechtzeitiger und erfolgreicher Behandlung eine fast normale Lebenserwartung und können leben, lieben und arbeiten wie alle anderen Menschen auch. Ausgrenzung, Ablehnung und Benachteiligung machen Betroffenen das Leben häufig schwerer als die Krankheit selbst.
Die Gleichung für mehr Gleichheit: n = n
HIV ist heute gut behandelbar und dank HIV-Medikamenten haben Menschen mit HIV bei rechtzeitiger und erfolgreicher Behandlung eine normale Lebenserwartung bei guter Lebensqualität. Egal, ob es um den Job, Freizeit, Sexualität oder Familienplanung geht: Menschen mit HIV können heute leben wie alle anderen. Bei rechtzeitiger und konsequenter Behandlung lässt sich der Ausbruch von AIDS verhindern. Wenn durch eine Therapie das HI-Virus im Blut nicht mehr nachweisbar ist, dann kann es auch nicht mehr übertragen werden.
Gibt es eine HIV-Impfung?
Wie eine HIV-Therapie heutzutage funktioniert und warum es bisher keine Impfung gegen das Virus gibt, haben wir unsere Kollegin Claudia Kröger gefragt. Sie hat die Entwicklung der HIV-Pandemie in Deutschland von Anfang an begleitet.
Gewicht und HIV
Bei Menschen mit HIV spielen Übergewicht und Adipositas – wie in der Allgemeinbevölkerung – eine zunehmende Rolle. Adipositas dürfte dabei zu dem ohnehin erhöhten Risiko für Folgeerkrankungen bei Menschen mit HIV beitragen.
HIV und Schlafstörungen
Es gibt verschiedene Formen von Schlafstörungen, einschließlich Schlafmangel (Insomnie), übermäßige Tagesschläfrigkeit, Parasomnien und Störungen des Schlaf-Wach-Rhythmus. Schlafstörungen können durch ungünstige Lebensgewohnheiten, seelischen Stress, seelische Erkrankungen, Substanzmissbrauch, körperliche Erkrankungen und Nebenwirkungen von Arzneimitteln verursacht werden. Es ist wichtig, die Ursache der Schlafstörungen zu identifizieren und gegebenenfalls eine entsprechende Behandlung anzustreben. HIV-Patient:innen sollten sich bei Schlafstörungen an ihren behandelnden Arzt wenden und eventuelle Nebenwirkungen von Medikamenten besprechen.
Cholesterin und HIV
Menschen mit HIV haben heute eine normale Lebenserwartung. Aber auch bei gut behandelter HIV-Infektion haben Menschen mit HIV ein ca. zweifach erhöhtes Risiko, eine kardiovaskuläre Erkrankung zu entwickeln. Einer der Risikofaktoren für kardiovaskuläre Erkrankungen ist ein erhöhter Cholesterinspiegel.
Menschen mit HIV erzählen über ihr Leben
Menschen, die mit HIV leben, haben bei rechtzeitiger Behandlung eine fast normale Lebenserwartung. Eine erfolgreich behandelte HIV-Infektion kann heute als chronische Krankheit bezeichnet werden.
In diesem Video berichten drei Menschen mit HIV offen und ehrlich über ihren Beruf, ihre Familie und ihre Freizeit. Sie gestalten ihren Alltag ebenso wie jede:r andere auch und stehen dabei mitten im Leben.
Wegweiser AIDS und HIV in 10 Sprachen
Trotz vieler positiver Entwicklungen sind HIV-Infektionen nach wie vor nicht unter Kontrolle und Prävention bleibt ein wesentlicher Bestandteil der Gesundheitsvorsorge.
Der mit Unterstützung von MSD erstellte Wegweiser vom Ethno-Medizinischen Zentrum wendet sich an Migranten und Flüchtlinge. Er enthält grundlegende Informationen über HIV und AIDS, erläutert mögliche Übertragungswege und klärt über die wichtigsten Schutzmöglichkeiten (Safer Sex, Safer Use) auf. Darüber hinaus werden in diesem Zusammenhang wichtige Krankheiten (Tuberkulose, virale Hepatitis und sexuell übertragbare Infektionen [STI]) angesprochen.
Der MiMi-Wegweiser ist in 10 Sprachen (Arabisch, Kurdisch, Persisch, Türkisch, Russisch, Rumänisch, Französisch, Englisch, Deutsch und Bulgarisch) verfügbar. Hier können Sie die Broschüren bestellen oder eine kostenlose Downloadversion abrufen:
Hier geht‘s zum MiMi-Wegweiser
OPG Spezial: HIV/Aids – Status Quo und Herausforderungen
HIV – nicht nachlassen! Immer wieder gibt es kleine Verbesserungen, aber der große Durchbruch lässt auf sich warten. Jedes Jahr infizieren sich weltweit 1,2 Millionen Menschen mit HIV. Dabei gibt es effektive Medikamente, die eine Übertragung des HI-Virus schon heute verhindern können. Nicht überall ist die Versorgungslage und der Zugang zu Medizin so gut wie hierzulande.
Welche Anstrengungen unternommen werden, um die Versorgung unter Kriegsbedingungen aufrecht zu halten, schildert Andriy Klepikov am Telefon in Kiew. Die globalen Herausforderungen für die Länder mit unterfinanzierten Gesundheitssystemen finden hier Gehör. Für die Forschung bleibt das Virus eine riesige Herausforderung. Die Misserfolge treiben die Wissenschaftlerinnen und Wissenschaftler an – auch wenn Corona einige Schatten über die HIV-Epidemie geworfen hat. Corona hat aber auch allen vor Augen geführt, was erreicht werden kann, wenn die Herausforderungen fokussiert angegangen werden. Welche das sind und wie Menschen sich im Kampf gegen dieses Virus engagieren, lesen Sie in der OPG-Sonderausgabe „HIV/AIDS: Status Quo und Herausforderungen“ (Textauszug aus dem Editorial des OPG Spezial, Sonderausgabe Mai 2024).
Offenheit gegenüber dem Partner oder der Partnerin
Die eigene HIV-Infektion sollte dem Partner oder der Partnerin nicht verschwiegen werden. Die Offenheit bewahrt davor, den anderen oder die andere einem unnötigen Ansteckungsrisiko auszusetzen. Außerdem ist er oder sie vermutlich auch eine große Stütze beim Umgang mit der Infektion.
Vor dem Gespräch kann es hilfreich sein, sich selbst umfassend zu informieren, um mögliche Fragen, vor allem zum Ansteckungsrisiko, beantworten zu können. Eine Liste mit Beratungsstellen gibt es bei der Deutschen Aidshilfe.
Agenturfotos – Alle Fotos mit Model gestellt.
DE-NON-01595